Почему люди старшего возраста часто ломают шейку бедра? И как этого избежать? Важные вопросы про лечение и профилактику таких переломов
Перелом шейки бедра — травма, которой боятся все люди старшего возраста. И потому, что именно они сталкиваются с ней чаще всего. И потому, что как минимум половина пациентов после перелома шейки бедра не может жить в одиночестве — им нужен уход и помощь по дому. Вместе с Клиническим госпиталем на Яузе отвечаем на важные вопросы про профилактику и лечение при переломе шейки бедра.
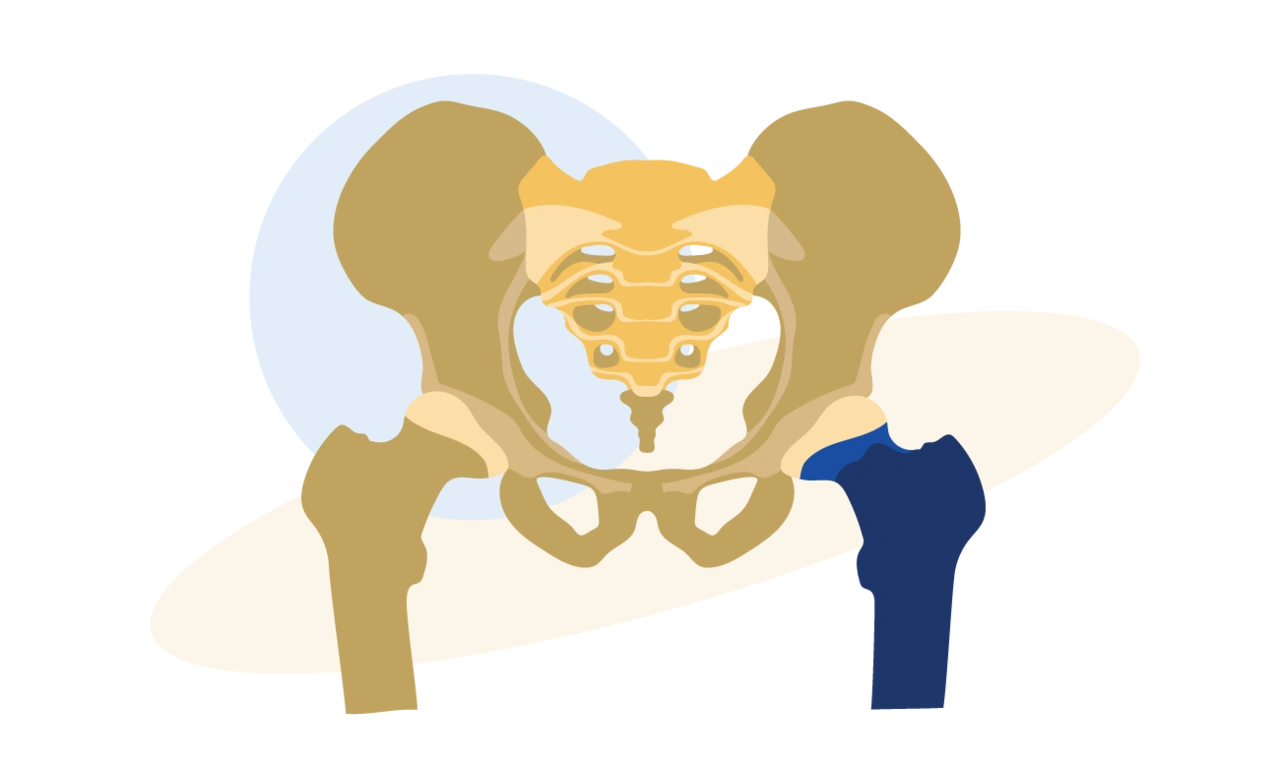
Что вообще такое шейка бедра? И почему перелом приводит к таким серьезным последствиям?
Шейка бедра — это место на бедренной кости, где нога соединяется с тазом. Она находится чуть ниже шарообразной головки бедренной кости, которая крутится в гнезде тазобедренного сустава. На этом рисунке перелом шейки бедра — слева.
Из-за перелома шейки бедра человек теряет возможность опираться на ногу, многие люди на время или навсегда утрачивают способность ходить. Долгий сидячий или лежачий образ жизни приводит к увеличению риска тромбоза и пневмонии, появлению пролежней. А также ослабляет мышцы человека, что усиливает вероятность очередного падения и травмы в будущем.
Почему с таким переломом чаще сталкиваются люди старшего возраста?
Это случается из-за ухудшения зрения и координации движений. Примерно 90% переломов шейки бедра происходят из-за падений с высоты собственного роста. Еще в старшем возрасте у людей увеличивается риск остеопороза, который делает кости чрезмерно тонкими и хрупкими.
«При остеопорозе обычно ничего не болит, снижение костной массы протекает без особых симптомов, — рассказывает ревматолог Клинического госпиталя на Яузе Олег Бородин. — Поэтому людям, которые находятся в группе риска (например, женщинам в постменопаузе, людям, которые ведут малоподвижный образ жизни, курят, злоупотребляют алкоголем), врач при необходимости рекомендует пройти денситометрию. Это исследование позволяет оценить минеральную плотность костной ткани. В нашей клинике денситометрию выполняют на современном оборудовании с применением 3D-технологий».
Допустим, бабушка упала. Можно как-то сразу понять, что она сломала шейку бедра?
Для точного диагноза нужен врач. Перелом может не помешать стоять или ходить сразу после травмы. Но чаще ногой будет сложно даже пошевелить и встать не получится. Человека будет преследовать боль в области тазобедренного сустава или паха, появится ушиб и отек, будет сложно или невозможно ходить. Поврежденная нога может выглядеть отвернутой от тела или короче, чем здоровая нога. Важно сразу же обратиться за медицинской помощью. Врачи спросят человека о симптомах, проведут осмотр и сделают рентген. Иногда боль не утихает, а снимки не показывают перелом. В этом случае пациенту могут предложить сделать МРТ, на котором легче увидеть очень тонкие трещины.
При таком переломе всегда нужна операция?
Это стоит обсудить с врачом. Он даст рекомендации в зависимости от тяжести перелома, возраста и сопутствующих заболеваний пациента. В большинстве случаев операция необходима, и, по международным рекомендациям, ее лучше всего провести в течение трех дней после травмы. При переломе шейки бедра проводят остеосинтез или эндопротезирование — полную или частичную замену тазобедренного сустава. При остеосинтезе хирурги используют стержни, винты и пластины, которые скрепляют перелом и помогают костям быстрее срастись. Если у врача есть опасения, что такая операция не позволит бедру хорошо зажить, особенно если пациент старшего возраста, — он порекомендует эндопротезирование.
При частичной замене хирург удаляет головку и шейку бедренной кости, а вместо них устанавливает протез. А при полной замене протез ставится еще и вместо гнезда тазобедренного сустава. Чтобы чуть лучше понять, как это выглядит и происходит, посмотрите на эту картинку.
Диагностику перелома шейки бедра в Клиническом госпитале на Яузе проводят на высокоточном рентгенологическом оборудовании последнего поколения — Digital Diagnost от компании Philips. При необходимости врачи делают МРТ. Это позволяет быстро установить точный диагноз, выбрать оптимальный способ лечения (остеосинтез или эндопротезирование), правильно подобрать эндопротез и способ его крепления (бесцементный либо с цементирующей смесью).
А насколько безопасно такое протезирование?
Как при любом другом крупном хирургическом вмешательстве, при протезировании могут возникнуть осложнения: может образоваться тромб, есть небольшой риск инфекции, дополнительного перелома во время операции. В 3% случаев тазобедренный сустав может «выйти» из гнезда. Чаще это происходит в первые несколько месяцев после операции, когда бедро еще заживает. Для решения этой проблемы потребуется дополнительное хирургическое вмешательство.
Что насчет реабилитации? Кому она нужна и как ее организовать?
Реабилитация нужна всем пациентам, которые прошли операцию. Она увеличивает шансы восстановить прежнюю подвижность после замены тазобедренного сустава. Для восстановления обычно требуется несколько месяцев. В некоторых случаях врач может посоветовать использовать ходунки или инвалидное кресло для большей мобильности.
Для успешной реабилитации нужна постоянная физическая нагрузка, которую индивидуально подберет врач. «Обычно после протезирования пациент лежит в стационаре четыре-пять дней. На следующий день после операции он уже начинает делать специальные упражнения для разработки нового сустава вместе с травматологом-ортопедом. Затем пациент покидает клинику и продолжает реабилитацию дома», — говорит заведующий отделением травматологии Клинического госпиталя на Яузе, травматолог-ортопед, кандидат медицинских наук Сергей Никитин.
Скорее всего, после четырех-шести недель домашней физической активности человек перестанет пользоваться костылями и сможет расширить список доступных упражнений, например заняться плаванием. Врач назначит повторный прием между шестой и 12-й неделями, чтобы проанализировать успехи вашей реабилитации.
Чтобы не помешать восстановлению подвижности, нужно выполнять ряд правил: нельзя сидеть на низких стульях (а для унитаза при необходимости нужно купить специальный стульчак), скрещивать ноги и наклоняться до пола. А чтобы улучшить кровообращение и снизить риск тромбоза, можно использовать компрессионные чулки около трех недель.
Что делать тем, кому операция противопоказана?
В таком случае врачи порекомендуют консервативное лечение. Так поступают, когда состояние здоровья не позволяет справиться с операцией или со времени травмы прошло несколько недель и перелом уже начал заживать. При консервативном лечении назначают обезболивающие, ногу фиксируют и длительное время приходится соблюдать постельный режим. Когда боль от перелома начнет проходить, нужно начинать физическую активность. Это поможет избежать осложнений из-за лежачего образа жизни.
Как обезопасить себя или старших родственников от этой травмы?
Во-первых, уменьшить риск падений в доме и на улице. Например, положить нескользящие коврики в ванной или купить трость для прогулок. А также уделить внимание спортивным упражнениям, которые тренируют баланс и силу.
Во-вторых, заниматься профилактикой остеопороза. Для этого врачи советуют также регулярно делать силовые и аэробные упражнения, отказаться от курения и следить за питанием. Важно, чтобы вы получали достаточно кальция. Для женщин в постменопаузе и мужчин старше 70 лет это 1200 мг в день. Нужно есть продукты, богатые этим веществом: например, сыр, йогурт, брокколи, а еще можно использовать добавки.
Витамин D — это еще один важный компонент профилактики остеопороза. Он улучшает всасывание кальция в кишечнике. Людям до 70 лет врачи рекомендуют принимать 600 международных единиц (15 мкг), а после — 800 международных единиц (20 мкг).
Команда Клинического госпиталя на Яузе — это около 200 человек. Среди докторов — преподаватели медицинских вузов, факультетов повышения квалификации врачей и другие российские специалисты. Для удобства пациентов все лечебно-диагностические службы и отделения находятся в одном здании, а для посетителей есть своя парковка. Клинический госпиталь на Яузе работает без выходных, с 8:00 до 21:00, и расположен в центре Москвы, недалеко от станций метро «Курская» и «Римская».